Coronoptiques (2/4) : dépister la population, rendre visible le virus
Rédigé par Antoine Courmont
-
08 April 2020Identifier les porteurs du virus et comptabiliser les malades sont les premières opérations de surveillance sanitaire nécessaires pour gérer une épidémie. La production de ces données est le fruit d'une longue et fragile chaîne dans laquelle interviennent de nombreux acteurs.

L'article Coronoptiques, qui explore les dispositifs de surveillance mobilisés pour gérer l'épidémie de Covid-19, se compose de quatre parties :
« Le virus nous a pris par surprise, en avançant masqué, en se transmettant par des malades légers ou asymptomatiques ». Cette déclaration du médecin infectiologue espagnol José Antonio Perez Molina illustre la nécessité de parvenir à rendre visible le virus pour lutter contre l’épidémie. Alors que durant les siècles précédents, on a tenté de mettre en évidence l’origine du mal avec de grandes difficultés, la révolution pastorienne réside dans son succès à identifier et isoler les microbes. En rendant visible ces agents jusque-là restés invisibles, les pastoriens ont pu suivre les virus, comprendre leur propagation et bloquer leur circulation. Ils ont permis d’identifier le rôle de vecteur joué par les animaux. Sur cette base scientifique, des « sentinelles sanitaires » ont été mises en place pour détecter le plus rapidement possible les signaux d’alerte et les mutations des virus de grippe entre les oiseaux sauvages, les volailles domestiques et les humains. Fin 2019, les virologues chinois parviennent à isoler ce nouveau virus qui sévit dans la région de Wuhan, qu’ils nomment Covid19, à séquencer son génome et à mettre au point un test pour l’identifier.
La mise en visibilité du virus chez les humains passe par le dépistage. La capacité des systèmes de santé publique à identifier le plus tôt possible les individus porteurs va influer sur les instruments mis en œuvre pour gérer la crise sanitaire. Certains pays ont fait le choix d’un dépistage massif de leurs populations et de la mise en quarantaine des individus ou des zones contaminés (Corée du Sud, Taïwan), d’autres ont été contraints de confiner l’ensemble de la population. Les méthodes de dépistage varient selon les capacités techniques, mais également selon les finalités poursuivies. Elles donnent une vision, partielle, de l’épidémie à partir de laquelle vont être mises en place des mesures sanitaires. Le dépistage n’ayant pour l’instant, en France, été systématisé nulle part, elle ne permet pas d’identifier avec précision l’ampleur de la pandémie.
Des données médicales reposant sur une fragile infrastructure
En premier lieu, l’identification des malades est le fruit d’un processus laborieux de production d’une donnée médicale, qui repose sur une fragile infrastructure technique et humaine, aux résultats incertains. Elles sont menées par plusieurs acteurs, selon différentes procédures, à la fiabilité plus ou moins éprouvée.
Les tests nasaux « PCR » sont aujourd’hui la modalité principale de dépistage. Or, les écouvillons, indispensable pour effectuer les prélèvements nasaux, commencent à manquer, l’entreprise italienne Copan, leader du secteur, étant saturée de commandes. De même, les tubes destinés à recueillir les prélèvements se raréfient. Enfin, les enzymes indispensables à l’amplification de la réaction sont contingentées par la Chine et les USA qui sont les principaux pays producteurs. Et il faut pouvoir équiper de protection individuelle les techniciens réalisant les prélèvements. Ce cas du dépistage par test nasal souligne toute la difficulté à produire une « donnée qui tienne », suffisamment solide pour que l’on puisse s’appuyer dessus pour prendre des décisions, dans un contexte compliqué par l’urgence et la désorganisation mondiale suscitée par le confinement. Elle témoigne également que cette information est le fruit d’une longue chaîne dans laquelle interviennent de nombreux acteurs, produits et procédures. Or, si un élément de cette chaîne est défectueux (la logistique, le prélèvement, etc.), c’est toute la donnée qui est fragilisée. Même lorsque les tests peuvent être réalisés, leur fiabilité n’est pas assurée, une erreur de manipulation au cours d’une de ces multiples étapes de cette chaîne pouvant faire rater le virus. Plusieurs médecins témoignent de l’existence de nombreux faux négatifs et préconisent de privilégier le dépistage par scanner. Ce changement de méthode de dépistage peut faire sensiblement augmenter le nombre de cas comme le démontre l’exemple chinois.
Par ailleurs, les médecins de ville procèdent à l’identification de malades, essentiellement par le biais d’un diagnostic. Le diagnostic sans dépistage est limité, puisque jusqu’à 30% des contaminés sont complètement asymptomatiques.
Enfin, d’autres initiatives ont émergé de la part de différentes entreprises privées, parfois en lien avec les institutions publiques, leur permettant de constituer de précieuses bases de données de santé. Elles reposent sur les signalements volontaires, l’auto-dépistage des malades par le biais de réponses à un questionnaire sur les symptômes perçus et attribués au coronavirus ou de données issues des thermomètres connectés ou de systèmes de reconnaissance faciale. En collaboration avec l’Etat de Californie, la filiale du groupe Alphabet Verily a lancé le 16 mars un site proposant un service de test au travers d’une série de questions. Pour y participer, les utilisateurs doivent s’identifier avec leur compte Google, offrant potentiellement à l’entreprise, qui a des ambitions dans le secteur de la santé, des données supplémentaires sur l’état de santé de ses utilisateurs. En Chine, les entreprises chinoises Baidu et Megvii ont développé des technologies de caméras thermiques associées à la reconnaissance faciale pour avoir la capacité de détecter les passagers fiévreux dans les espaces publics. D’autres start-ups promettent une identification de la contamination par analyse automatique de la respiration et de la voix des individus. Ces modalités alternatives de dépistage des individus, déclaratives ou se focalisant sur un seul symptôme, sont une source importante de biais : il est par exemple impossible de déterminer qu’un individu est porteur du virus en mesurant uniquement sa température. En Chine, à l’entrée des portiques de mesure des températures ont été installés à l’entrée des bâtiments, les personnes fiévreuses se voyant refuser l’accès à ceux-ci. Les modalités de production des données de dépistage peuvent ainsi conduire à discriminer certains individus d’une manière qui ne respecte pas les standards démocratiques. Les données individuelles de dépistage sont des données de santé particulièrement sensibles. La publication des informations de contamination de personnes ou de lieux, ou leur médiatisation, a conduit à la stigmatisation des malades, devenus des « pestiférés », recevant injures et menaces comme en témoignent les exemples américains relatés par le New York Times ou les membres de l’Eglise évangélique de Mulhouse : « Depuis cet épisode, sur les réseaux sociaux, on réclame notre mort, on menace de nous abattre à la kalachnikov… ». Préserver la confidentialité de ces informations est crucial pour éviter toute discrimination.
Des conventions de dépistage liées à l’évolution de l’épidémie
En second lieu, les difficultés de comptabilisation des malades s’expliquent par les modalités de remontée d’informations. Développé par strates successives et associant des acteurs pluriels, le système de surveillance sanitaire français n’est pas construit pour mesurer en temps réel sur l’ensemble de la population les épidémies comme déclare le 28 mars David Heard, directeur de la communication de l’Agence régionale de santé (ARS) Ile-de-France. « Le comptage en temps réel dans les épidémies est une question complexe, il est extrêmement difficile de savoir de manière sûre combien de gens sont malades et combien de gens décèdent. » Le suivi des épidémies telles que la grippe est fondé sur un échantillon de population à partir duquel est déduite l’ampleur de l’épidémie. Comme l’indique l’Agence régionale de santé (ARS) francilienne à Mediapart en mars 2020, l’épidémie de Covid19 fait surgir des problématiques inédites de traitement et de solidification des données brutes provenant des hôpitaux, aux systèmes d’information hétérogènes. « Mais là, nous sommes dans une situation particulière. D’un seul coup, il faut donner des chiffres en temps réel à la fois pour l’opinion et pour le décideur. Quand on n’a pas beaucoup de cas, c’est déjà compliqué, mais alors quand on en a beaucoup… ».
La multiplication des cas a conduit à faire évoluer les stratégies de dépistage, ce qui renforce la sous-estimation et limite les possibilités de comparaison dans le temps (les comparaisons internationales sont tout autant délicates du fait des pratiques différenciées de test). De fait, les données présentées quotidiennement sous-estiment le nombre réel de cas comme le précise Santé publique France : « Du fait de la difficulté de l’identification et de la confirmation biologique de l’ensemble des cas de Covid-19, les données présentées sous-estiment le nombre réel de cas. Dans le cadre du passage en phase 3, les recommandations étant maintenant de réaliser un prélèvement à visée diagnostique uniquement pour certaines catégories de patients, cette sous-estimation devient plus importante. ». La stratégie initiale était le dépistage des cas suspects pour identifier les « patients zéro » et circonscrire la diffusion du virus. Puis de comptabiliser les cas graves pour anticiper l’accueil hospitalier comme l’explique au Monde, Aurélien Rousseau, directeur général de l'Agence régionale de santé Ile-de-France : « Notre objectif n’est pas tant de connaître avec précision le nombre de cas de contamination, mais d’arriver à modéliser le nombre de cas graves pour savoir s’il faut s’apprêter à accueillir 100, 200 ou 500 personnes en services de réanimation ». Désormais, les tests sont concentrés sur les personnes hospitalisées afin d’orienter les soins, les personnels soignants et les deux premiers résidents présentant des symptômes dans les Ehpad pour les confiner rapidement. Demain, la sortie du confinement reposera sur une autre comptabilité : celle des individus immunisés. Elle nécessitera des tests sérologiques, par prise de sang pour analyser les anticorps dans le sang, pour connaître le nombre d’individus ayant déjà été contaminés et ayant développé le virus. Ces autres chiffres de contamination sont nécessaires pour lever les mesures de confinement généralisé et viser une immunité collective de la population. Ainsi, en faisant évoluer la convention indiquant les cas qu’il convient de tester, cette même donnée mesure des choses différentes parce que sa finalité a changé au fur et à mesure de l’évolution de l’épidémie. « Elle ne reflète pas la réalité de la circulation du virus sur le territoire » précise l’ARS Grand Est. Cela témoigne, comme l’ont mis en évidence les travaux d’Alain Desrosières, que les données ne reflètent pas une réalité qui leur préexisterait, mais qu’elles produisent une représentation étroitement alignée avec les finalités de cette quantification.
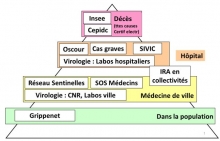
Schéma des partenaires et sources de données de la surveillance du COVID-19, qui met en évidence la multiplicité des acteurs produisant des données de suivi de l’épidémie (source)
Autre information essentielle, le nombre de décès liés au Covid-19 est tout aussi délicat à quantifier. Les décès indiqués par la direction générale de la santé sont ceux survenus dans les hôpitaux comptabilisés dans le logiciel SI-VIC (Système d’information pour le suivi des victimes d’attentats et de situations sanitaires exceptionnelles), mis en place après les attentats de 2015. Or, alors que les personnes âgées sont parmi les populations les plus à risque, les décès survenus à domicile ou dans les Ehpad ne sont pas comptabilisés initialement : ces établissements ne sont pas reliés au système d’information des hôpitaux ce qui complique les remontées d’information. En outre, encore faut-il être en mesure d’identifier précisément les causes du décès pour s’assurer que le Covid19 est bien la cause de ceux-ci. A l’inverse, d’autres pathologies d’un patient peuvent être à l’origine d’un décès attribués au coronavirus. La surmortalité liée aux virus ne peut être interprétée qu’à partir des données issues des actes d’état civil qui sont transmis à l’INSEE par les municipalités selon des modalités et des intervalles variés, et, qui, comme tous systèmes d’information, sont la cible d’attaques informatiques pouvant retarder la remontée de l’information.
Face aux limites de ces systèmes statistiques, des organisations de la société civile se mobilisent pour produire des données alternatives. Aux États-Unis, en l’absence de recensement national unifié des cas, le New York Times a constitué une base de données des cas de coronavirus à partir de différentes sources locales, qu’il met à disposition des scientifiques. Ce phénomène de production citoyenne de données constitue une forme de mobilisation autour de la production de nombres, que certains sociologues ont appelé le « statactivisme ».
*
* *
Ce détour par les modes de production des données de dépistage rappelle que « les données médicales ne sont pas que personnelles : leur saisie est le fruit du travail de milliers d’agents du service public ». Produites par une multiplicité d’acteurs, elles reposent sur des conventions hétérogènes selon les modalités techniques de dépistage et les finalités poursuivies. Cette exploration des modalités de production du nombre des cas confirmés invite à la vigilance sur les mesures qui seront mises en place pour gérer la période post-confinement. Les dispositifs mobilisés pour détecter les personnes contaminées comportent inévitablement des biais. Or, ces informations sensibles peuvent avoir des effets importants sur les libertés individuelles et collectives.
Article suivant :
Des modèles épidémiologiques au contact tracing, rendre visible la contagion
Article précédent :
[intro] Dispositifs de surveillance et gestion de l'épidémie



